EMDR in delusional disorder and substance use disorder: integrated treatment
Recently, a patient was admitted to our department, who reported personality disorder symptoms and a cannabis use disorder. Additionally, a delusional disorder, aggression regulation issues and PTSD were classified. After employing CBT for substance use, the Hero Without Violence module and EMDR, the treatment was completed. Integrated treatment in this patient proved successful regarding the PTSD, aggression regulation problems and SUD. With the described case, the authors hope to provide a clear description of the possibilities of integrated treatment for a patient with complex problems.
Stoornissen in het gebruik van een middel (SGM), psychose en trauma komen vaak samen voor. Studies tonen aan dat psychotische stoornissen samenhangen met traumatische ervaringen in de kindertijd.1,2 Uit een meta-analyse blijkt dat de prevalenties van zelfgerapporteerd seksueel, fysiek en emotioneel misbruik in de kindertijd bij personen met psychotische stoornissen respectievelijk 26%, 39% en 34% zijn.1 Daarnaast varieert de prevalentie van een posttraumatische stressstoornis (PTSS) bij personen met een psychotische stoornis van 10% tot 30%. Traumatisering in de jeugd komt voor bij meer dan 60% van patiënten met een SGM, en PTSS komt voor bij een derde tot de helft van mensen met een SGM.2-5 De prevalentie van SGM bij personen met psychotische stoornissen zou ongeveer 40% zijn.6 Cannabis wordt als middel het vaakst gebruikt door patiënten met psychosegevoeligheid.7 Hoewel SGM, psychotische stoornissen en PTSS gerelateerd zijn en vaak samen voorkomen,8 ontbreken concrete cijfers over de prevalentie van de comorbiditeit van deze stoornissen.
In dit artikel illustreren wij dat geïntegreerd behandelen van verslaving en PTSS bij een waanstoornis mogelijk is. Allereerst gaan we na hoe de samenhang tussen deze drie variabelen wordt beschreven in de wetenschappelijke literatuur, waarna we een casus beschrijven van een patiënt met een waanstoornis, een SGM en PTSS. In de beschouwing staan we ten slotte stil bij tekortkomingen van de behandeling en conclusies rondom geïntegreerd behandelen.
Methode
Voor het literatuuronderzoek ter beantwoording van de vraag wat de wetenschappelijk kennis is wat betreft het samengaan van verslaving, trauma en psychose, raadpleegden we Google Scholar, PubMed en ScienceDirect. Daarbij gebruikten we de specifieke combinatie van de volgende exacte trefwoorden: ‘substance use disorder (SUD), ‘psychosis’, ‘trauma’, ‘PTSD’, ‘EMDR’, ‘schizophrenia spectrum disorders’. We vonden 76 geschikte artikelen, waaruit we er 39 selecteerden die zich specifiek richtten op de combinatie SGM, psychose en trauma en de behandeling daarvan. Deze 39 artikelen werden volledig gelezen, waarna we 25 bronnen gebruikten voor de onderbouwing van het huidige artikel. We beschrijven de belangrijkste bevindingen uit deze artikelen.
Verbanden tussen trauma, verslaving en psychose
Wetenschappelijke studies doen vermoeden dat de oorsprong van de klachten bij verslaving, psychose en trauma kan verschillen. Vaak wordt beschreven dat trauma voorafgaat aan psychose, maar ook andere factoren zijn relevant. Zo lijken neurologische en genetische kwetsbaarheid en psychosociale factoren als stress, sociale uitsluiting en sociale terugtrekking ook een rol te spelen bij het ontstaan van een psychotische stoornis, naast of losstaand van psychotrauma.9-11 Verschillende modellen worden voorgesteld die de samenhang tussen deze factoren proberen te verklaren. Drie belangrijke modellen zijn de volgende.
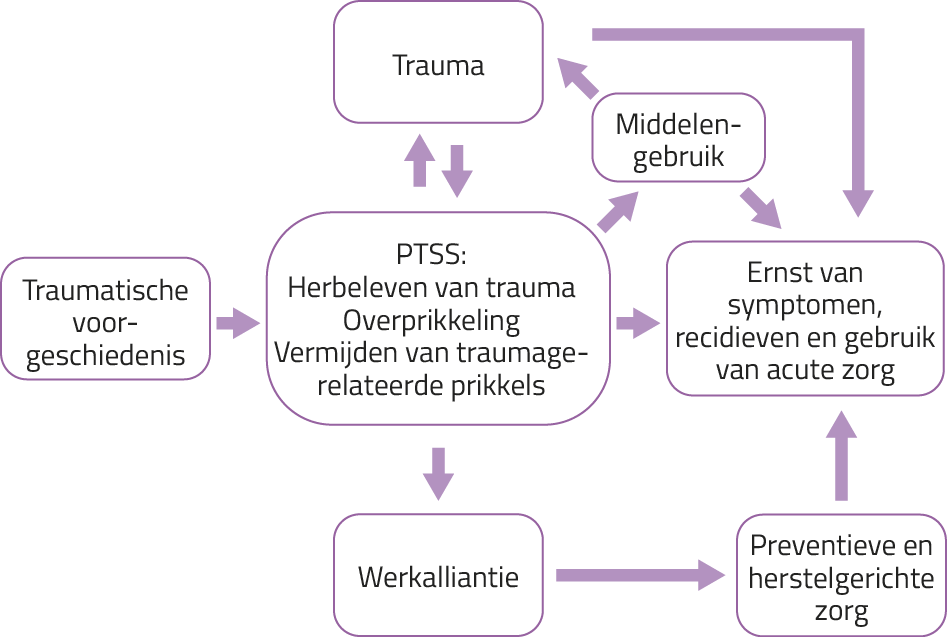
Ten eerste veronderstellen Mueser e.a. (figuur 1) de oorsprong van verslaving en ernstige psychische stoornissen, zoals psychose, in een traumatische voorgeschiedenis.12 Trauma kan een directe invloed hebben op het ontstaan van psychische klachten, zoals psychose. Echter, er zijn ook andere paden waarlangs trauma kan leiden tot psychose: de klachten (leerproblemen, middelengebruik en sociale uitsluiting) die ontstaan door de traumatische voorgeschiedenis kunnen elkaar versterken en leiden tot hertraumatisering, SGM en mogelijk ook psychose.12,13 Een voorbeeld hiervan is een man die in zijn kindertijd is mishandeld. Om zijn PTSS-klachten te dempen, gebruikt hij cannabis, waar hij verslaafd aan raakt. Zowel de PTSS als de verslaving luxeert en verergert psychotische klachten. De psychoses en de ggz-crisisinterventies zijn voor hem traumatisch, waardoor zijn PTSS-klachten toenemen.
Figuur 1. Interactief model van trauma, verslaving en ernstige psychische stoornissen12
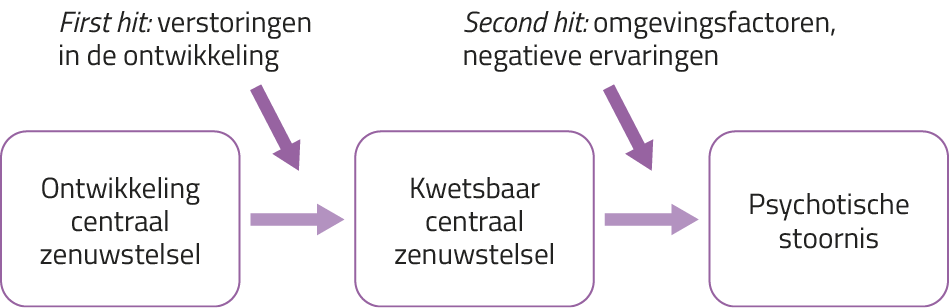
Ten tweede proberen Maynard e.a. met hun two-hitmodel (figuur 2) de relaties tussen verslaving, psychose en trauma te verklaren: vroege negatieve ervaringen (‘first hit’), zoals genetische aanleg en traumatische gebeurtenissen in de kindertijd, verstoren de ontwikkeling van het centrale zenuwstel en zorgen voor een kwetsbaarheid op lange termijn, doordat verstoringen ontstaan in de prikkeloverdracht in het brein.14 Latere negatieve ervaringen (‘second hit’), zoals middelengebruik, hebben ook invloed op het functioneren van de hersenen en kunnen in combinatie met de eerder ontstane kwetsbaarheid leiden tot een psychotische stoornis.8,14 In de praktijk veronderstellen we regelmatig dat patiënten hun PTSS-klachten proberen te verminderen met middelen.15,16 Mogelijk is echter het tegendeel aan de orde: middelengebruik kan psychotische klachten luxeren en/of versterken.17 Waar het eerste model zich vooral richt op (externe) traumatische ervaringen, richt het tweede model zich vooral op de (interne) verstoring van het centrale zenuwstelsel.
Figuur 2. Two-hitmodel van schizofrenie
Ten derde veronderstellen Selten en Cantor-Graae dat, naast genetische kwetsbaarheid, lage intelligentie, opgroeien in een stad, migratie, middelengebruik en vroegkinderlijk trauma belangrijke factoren zijn bij het zich ontwikkelen van psychose. Zij stellen dat sociale uitsluiting in deze factoren een gedeelde noemer is en door een chronisch verhoogd stressniveau kan leiden tot dopaminerge hyperactiviteit, wat een verhoogd risico op het ontstaan van schizofrenie met zich meebrengt.10,11 In tegenstelling tot de eerste twee modellen, benoemen zij in dit model ook andere ontstaansfactoren, naast traumatische gebeurtenissen.
Deze modellen tonen dat de oorsprong van het gecombineerde beeld van SGM, PTSS en psychose in verschillende factoren kan liggen. In het huidige artikel focussen we ons op trauma als één van de belangrijke factoren en als een belangrijk aangrijpingspunt in de behandeling. Het psychologisch behandelen van PTSS-klachten kan ervoor zorgen dat de comorbide klachten verbeteren.13,18,19 Onze indruk is dat veel clinici huiverig zijn om een traumabehandeling (bijvoorbeeld eye movement desensitization and reprocessing; EMDR) aan te bieden aan patiënten met een psychotische stoornis en een SGM. De patiënt zou kunnen terugvallen in middelengebruik of de psychotische klachten zouden kunnen verergeren. Daarnaast hebben deze patiënten, door een verminderd werkgeheugen en concentratie, vaak moeite met het opvolgen van de instructies.18 Er is relatief weinig gedegen onderzoek, zoals gerandomiseerde gecontroleerde trials (RCT’s), gedaan naar EMDR bij psychotische stoornissen; echter, de eerste resultaten lijken positief.18-20 Aan de hand van een casus beschrijven we hoe een dergelijke, geïntegreerde behandeling zou kunnen gaan.
Casusbeschrijving
Patiënt A werd aangemeld bij het deeltijdprogramma Verslaving en Persoonlijkheid van Antes met de vraag of er een indicatie was voor intensieve groepsbehandeling in deeltijd. Patiënt had een SGM (cannabis), hij blowde ongeveer 1 gram cannabis per dag, en er waren vermoedens van een persoonlijkheidsstoornis. Allereerst werd er cognitieve gedragstherapie (CGT) bij middelengebruik en gokken ingezet.21 De kennismaking met zijn behandelaar liep stroef. Patiënt zat weggedoken in een dikke jas, droeg een muts, deelde zijn kennis over alternatieve geneeswijzen en leek hier zelfvertrouwen aan te ontlenen. Over zijn klachten liet hij niet alles los, hij vertelde vooral over de boosheid die hij voelde.
Al snel bleek dat patiënt moeite had om anderen te vertrouwen. Patiënt vertelde over zijn jeugd waarin beide ouders met alcoholverslaving hem mishandelden. Er was forse emotionele verwaarlozing, hij werd door leraren niet begrepen en iedereen zou zijn genialiteit verkeerd hebben geïnterpreteerd als gekte. Hij benoemde dat zijn wereldbeeld was veranderd door de mishandelingen en dat dit hem belemmerde in het aangaan van nieuwe relaties. Daarnaast was er een verhoogde alertheid als hij over straat liep. Hij vertelde dat hij erg bang was voor zijn eigen boosheid en dat hij iemand zou aanvallen of vermoorden. Patiënt had echter nog nooit iemand aangevallen en hij verzekerde zijn behandelaar dat hij nooit agressief zou worden in de behandelkamer.
De angst voor een agressiedoorbraak maakte dat patiënt veel moeite ervoer met het stoppen met blowen. Door het blowen ervoer hij rust en had hij het gevoel dat hij zijn agressie kon temperen. De psychiater schreef sertraline (50 mg eenmaal daags) voor, patiënt blowde destijds gemiddeld twee joints per week. Er werd gekozen voor sertraline vanwege de invloed van deze selectieve serotonineheropnameremmer op agressieregulatieproblematiek, stemming en mogelijke invloed op PTSS-klachten.22,23 Patiënt was tevreden over de werking van deze medicatie: hij vertelde zijn boosheid een halt toe te kunnen roepen voordat die hem overspoelde. Hij ervoer geen bijwerkingen en in bloedonderzoek werden geen afwijkingen in elektrolyten, bloedglucose en cholesterol gevonden. Patiënt ervoer genoeg vertrouwen om volledig te stoppen met blowen. Wel bleef hij bang voor zijn agressie als hij het gevoel had te worden uitgedaagd door andere mannen.
Na zes weken van abstinentie werd het persoonlijkheidsonderzoek gestart. De afname van het Gestructureerd klinisch interview voor de DSM-5 Syndroomstoornissen (SCID-5-S) nam veel tijd in beslag, omdat veel tijd werd besteed aan het uitvragen van psychotische klachten. De afwijkende ideeën van patiënt bleken verder te gaan dan achterdocht of eigenaardige overtuigingen: er leek sprake van bizarre wanen, die het hele denken van de patiënt bleken te omvatten. De inhoud van het waansysteem stond in het teken van grootheid, satanistische groeperingen, buitenaardse wezens en grootmachten (‘de Amerikanen’). Patiënt was volledig overtuigd van de correctheid van zijn denken en hij stond niet open voor alternatieve verklaringen. Hij was echter niet gewend open te zijn over zijn gedachtes, bang om voor ‘gek’ te worden versleten. Zijn anders-zijn zag hij in het kader van grootheid. Er waren geen duidelijke hallucinaties, hoewel patiënt aangaf soms een ‘satanistisch gevoel’ in zijn buik te hebben.
In het multidisciplinaire overleg werd besproken traumagerichte interventies voorlopig te staken wegens de vastgestelde waanstoornis en de bezorgdheid om decompensatie. Ook het persoonlijkheidsonderzoek werd niet verder afgenomen: het objectiveren van een persoonlijkheidsstoornis was met een actuele waanstoornis te complex. Daarnaast was groepsbehandeling binnen de deeltijd door de waanstoornis niet meer geïndiceerd. Als conclusie werden de classificaties stoornis in het gebruik van cannabis, depressieve stoornis, PTSS en waanstoornis (ongespecificeerd type) gesteld.
Patiënt zei geen hulpvraag te hebben omtrent de waanstoornis: hij was het niet eens met deze classificatie en interpreteerde die wederom als een misinterpretatie van zijn genialiteit. Aangezien patiënt geen hulpvraag had die gericht was op de waanstoornis, werd besloten geen psychofarmaca voor te schrijven voor deze symptomen. Patiënt had wel een hulpvraag over het omgaan met zijn resterende agressie, waardoor werd besloten te starten met het protocol Held Zonder Geweld.24 Dit CGT-protocol behelst een behandeling van agressief gedrag door het doen van rollenspellen en het oefenen van probleemsituaties.
De behandeling sloeg aan en al snel ervoer patiënt geen (ongepaste) woede meer. Wel noemde hij dat de PTSS-klachten (herinneringen aan zijn gewelddadige ouders) steeds heftiger werden. Hij rapporteerde flashbacks, die een hoge spanning bij hem opriepen. Het behandelteam overwoog nu toch EMDR in te zetten. Eerder waren de therapeuten huiverig voor decompensatie en stond de agressieregulatieproblematiek op de voorgrond. EMDR leek goed aan te sluiten bij zijn huidige klachten. Onder supervisie en met tussentijdse contacten om eventuele decompensatie te monitoren, werd besloten EMDR aan te bieden. Na vier sessies vond er een evaluatiegesprek plaats met de regiebehandelaar.
Patiënt was aan het begin van de EMDR-sessies goed te structureren, maar leek steeds meer associatief te worden naarmate de sessies vorderden. Hij neigde er hierbij naar om in gesprek te gaan met de behandelaar en leek de instructies van de EMDR te vergeten. In de sessies werd gewerkt aan drie verschillende plaatjes, waarbij de subjective unity of disturbance (SUD), ervaren spanning, op een schaal van 0-10 daalde naar 0 (geen ervaren spanning) en de validity of cognition (VOC), geloofwaardigheid van de positieve cognitie ‘Ik ben veel waard’ op een schaal van 0-7 steeg naar 7 (volledig geloofwaardig). Bij doorvragen bleken de waanideeën onverminderd aanwezig. Patiënt wilde de behandeling graag beëindigen en had nog steeds geen hulpvraag op het gebied van de waanstoornis. Er werden nog vier vervolgafspraken ingepland, waarbij bleek dat patiënt zich goed voelde en blijvend abstinent was. Hij was sinds een aantal weken zelfstandig gestopt met de voorgeschreven medicatie. Hij voelde zich meer ontspannen dan hij zich in jaren had gevoeld.
Beschouwing en conclusie
Onze casus laat zien dat het mogelijk is om traumagerelateerde klachten bij een (onbehandelde) waanstoornis en een SGM succesvol te behandelen. Met deze casus hopen we een duidelijk beeld te geven van de mogelijkheid tot geïntegreerd behandelen bij een patiënt met complexe problematiek. De focus lag in de beschreven behandeling uiteindelijk bij de traumatische gebeurtenissen, zonder dat er werd ingegaan op de inhoud van de wanen. Congruent met de literatuur werd wel gezien dat de patiënt neigde af te dwalen en soms moeite had met de instructies.13 Het lijkt echter niet nodig dat de waanstoornis in remissie is voordat EMDR wordt gestart.
Het belang van abstinentie van middelen is een onderwerp van discussie. Markus e.a. raadden in 2014 aan dat patiënten in ieder geval de dag voor en na de EMDR-sessies en de dag van de EMDR-sessies abstinent moeten blijven.25 Een EMDR-behandeling kan dus opgestart worden zonder dat een patiënt volledig abstinent is. Het geniet bij veel patiënten zelfs de voorkeur om geïntegreerd de verslaving en de PTSS te behandelen (en niet te wachten op abstinentie).25 Alhoewel de beschreven casus suggereert dat geïntegreerde behandeling gericht op SGM en PTSS met CGT en EMDR bij een patiënt met een psychose succesvol kan zijn, kunnen geen algemeen geldende conclusies worden getrokken. Ook is niet met zekerheid te zeggen of (en welke van) de ingezette interventies effect hebben gehad.
Vanuit de eerder besproken literatuur, waarin verondersteld wordt dat trauma een belangrijke factor kan zijn in het samengaan van PTSS-klachten, psychose en SGM, zijn er aanwijzingen dat het wenselijk is om PTSS-klachten een belangrijk aandachtspunt te laten zijn van de behandeling. Door de PTSS-klachten te behandelen, zullen patiënten minder de neiging hebben om te proberen hun klachten te reguleren door middelengebruik (een terugval in gebruik wordt minder aannemelijk).16 Hierdoor bestaat er ook minder risico op een toename van psychotische klachten.
Behalve voor de traumaklachten dient er ook aandacht te zijn voor de andere factoren die een rol spelen in het ontstaan van de psychotische klachten, zoals het aanleren van gezonde copingmechanismen en het bewerken van kernovertuigingen.9 In de beschreven casus is er eerst aandacht geweest voor het abstinent worden van cannabis (door onder andere het aanleren van gezonde copingmechanismen, ofwel zelfcontrolemaatregelen), waarna er is ingezet op agressieregulatie.
Wij waren aanvankelijk huiverig voor verergering van de waanstoornis. Dit bleek ongegrond. De symptomen en de lijdensdruk namen het meest af na de EMDR-behandeling: de PTSS-klachten van patiënt verminderden en zijn stemming verbeterde zichtbaar. De psychotische symptomen verergerden niet. In de literatuur wordt benoemd dat psychotische klachten ook kunnen verminderen door EMDR, al zijn uitkomsten uit onderzoek niet eensluidend.14,15 Bij de beschreven patiënt wordt opvallend genoeg geen verandering gezien in de aanwezigheid of de ernst van de waanstoornis. Mogelijk had eerder een vermindering van klachten kunnen optreden als was gekozen om de focus van de behandeling te verbreden door bijvoorbeeld het bewerken van het gevoel van sociale uitsluiting, door het oefenen met het aangaan van gezonde sociale contacten.
Onze hypothese is daarnaast dat de overtuigingen van patiënt hem helpen de pijn vanuit zijn verleden en de ervaren sociale uitsluiting te verdragen. Ze zijn met andere woorden onderdeel van een copingmechanisme; op deze manier zijn waanbeelden verklarend en zijn minderwaardigheidsgevoelens afgeweerd.
Epiloog
Drie maanden na het afsluiten van de behandeling ontving de behandelaar een terugbelverzoek: ‘patiënt vraagt of je hem wil terugbellen voor raad en advies’. Bij het terugbellen klonk zijn diepe stem en hij wilde graag weten hoe hij psychische hulp kon regelen voor zijn buurvrouw. Aangezien zijn vorige behandelaren ‘de besten zijn die hij kent’, wilde hij ook zulke goede hulp voor zijn buurvrouw. Met hemzelf ging het uitstekend: patiënt gaf aan nog nooit zo in balans te zijn geweest.
Literatuur
1 Bonoldi I, Simeone E, Rocchetti M, e.a. Prevalence of self-reported childhood abuse in psychosis: a meta-analysis of retrospective studies. Psychiatry Res 2013; 210: 8-15.
2 Kelleher I, Keeley H, Corcoran P, e.a. Childhood trauma and psychosis in a prospective cohort study: cause, effect, and directionality. Am J Psychiatry 2013; 170: 734-41.
3 Langeland W. Trauma en stress. In: Franken I, Schellekens A, van den Brink W, red. Handboek verslaving (geh. herz., 2de druk). Amsterdam: Boom; 2019. p. 67-84.
4 Van den Berg D, van der Vleugel B, Staring A, e.a. EMDR in psychosis: guidelines for conceptualization and treatment. JEMDR 2013; 7: 208-24.
5 Reynolds M, Mezey G, Chapman M, e.a. Co-morbid post-traumatic stress disorder in a substance misusing clinical population. Drug Alcohol Depend 2005; 77: 251-8.
6 Hunt G, Large M, Cleary M, e.a. Prevalence of comorbid substance use in schizophrenia spectrum disorders in community and clinical settings, 1990-2017: systematic review and meta-analysis. Drug Alcohol Depend 2018; 191: 234-58.
7 Løberg E, Helle S, Nygard M, e.a. The cannabis pathway to non-affective psychosis may reflect less neurobiological vulnerability. Front Psychiatry 2014; 5: 1-13.
8 Setién-Suero E, Suárez-Pinilla P, Ferro A, e.a. Childhood trauma and substance use underlying psychosis: a systematic review. Eur J Psychotraumatol 2020; 11: 1-11.
9 Georgiades A, Almuqrin A, Rubinic P, e.a. Psychosocial stress, interpersonal sensitivity, and social withdrawal in clinical high risk for psychosis: a systematic review. Schizophrenia 2023; 9: 1-38.
10 Selten JP, Cantor-Graae E. Social defeat: risk factor for schizophrenia? Br J Psychiatry 2005; 187: 101-2.
11 Selten JP, van der Ven E, Rutten BP, e.a. The social defeat hypothesis of schizophrenia: an update. Schizophr Bull 2013; 39: 1180-8.
12 Mueser KT, Rosenberg SD, Goodman LA, e.a. Trauma, PTSD, and the course of severe mental illness: an interactive model. Schizophr Res 2002; 53: 123-43.
13 Van den Berg D, van der Vleugel B, Staring A. Trauma, psychose, PTSS en de toepassing van EMDR. Dth 2010; 30: 303-28.
14 Maynard TM, Sikich L, Lieberman JA, e.a. Neural development, cell-cell signaling, and the ‘two-hit’ hypothesis of schizophrenia. Schizophr Bull 2001; 27: 457-76.
15 Franken I, Schellekens A, van den Brink W. Handboek verslaving (geh. herz., 2de druk). Amsterdam: Boom Uitgevers; 2019.
16 Luciano MT, Acuff SF, Olin CC, e.a. Posttraumatic stress disorder, drinking to cope, and harmful alcohol use: a multivariate meta-analysis of the self-medication hypothesis. J Psychopathol Cli Sci 2022; 131: 447-56.
17 Gregg L, Barrowclough C, Haddoc G. Reasons for increased substance use in psychosis. Clin Psychol Rev 2007; 27: 494-510.
18 Van den Berg D, van der Gaag M. Treating trauma in psychosis with EMDR: a pilot study. J Beh Ther Exp Psychiatry 2012; 43: 664-71.
19 De Bont P, de Jongh A, van den Berg D. Psychosis: an emerging field for EMDR research and therapy. JEMDR 2019; 13: 313-24.
20 Adams R, Ohlsen S, Wood E. Eye movement desensitization and reprocessing (EMDR) for the treatment of psychosis: a systematic review. Eur J Psychotraumatol 2020; 11: 1-13.
21 Schippers G, Smeerdijk M, Merkx M. CGT bij middelengebruik en gokken. Utrecht: Perspectief; 2014.
22 Davidson JRT, Landerman LR, Farfel GM, e.a. Characterizing the effects of sertraline in posttraumatic stress disorder. Psychol Med 2002; 32: 661-70.
23 Romero-Martínez Á, Murciano-Martí S, Moya-Albiol L. Is sertraline a good pharmacological strategy to control anger? Results of a systematic review. Behav Sci 2019; 9: 1-14.
24 Hornsveld R. Held zonder geweld. Amsterdam: Boom; 2005.
25 Markus W, de Kruijk C, Weert-van Oene GH, e.a. One size fits few: Een pleidooi voor maatwerk bij geïntegreerd behandelen van PTSS en verslaving. Dth 2014; 34: 180-201.
Authors
Melissa van Rekom, psycholoog, Parnassia Groep, Antes Zorg, Expertiseteam Verslaving Zuidoever, Rotterdam.
Michiel Boog, klinisch psycholoog, Parnassia Groep, Antes Zorg, Expertiseteam Verslaving Zuidoever, Institute of Psychology, Erasmus Universiteit Rotterdam.
Correspondentie
Melissa van Rekom (m.rekom@anteszorg.nl).
Geen strijdige belangen meegedeeld.
Het artikel werd voor publicatie geaccepteerd op 6-3-2024.
Citeren
Tijdschr Psychiatr. 2024;66(5):274-277
