Het verkennend gesprek: actieonderzoek naar het perspectief van zorgvragers
Achtergrond De geestelijke gezondheidszorg (ggz) staat onder druk door toegenomen hulpvraag en beperkte capaciteit, resulterend in lange wachtlijsten. Met oog op betere toegankelijkheid werden vanaf 2021 in Midden- en West-Brabant mentale gezondheidscentra’s (MG’s) ingericht, met het verkennende gesprek (VG) als eerste stap.
Doel Inzicht in ervaringen van zorgvragers met het VG, doorstroom naar passende hulp en de bijdrage van actieonderzoek hieraan.
Methode Mixed-methodsactieonderzoek naar ervaringen met en cijfers over het VG, met enquêtes, interviews en een analyse van registraties vanuit het elektronisch dossier.
Resultaten Zorgvragers waardeerden het VG met een algeheel rapportcijfer van 8,2. Behalve het thema ‘aanpak & werkwijze’ scoorden andere thema’s (‘relatie’ en ‘doelen & onderwerpen’) ook boven de 8,0. Gemiddeld werd 25% van de zorgvragers na een VG buiten de ggz geholpen. Dit verschoof gedurende het implementatietraject (van 29% naar 18%), evenals het aandeel dat doorstroomde naar specialistische ggz (in MG’s van 16% naar 18%; in expertisecentra van 11% naar 31%) en andere ggz (van 3% naar 12%).
Conclusie Dit actieonderzoek leverde leerzame inzichten op voor de doorontwikkeling van het VG. Longitudinaal vervolgonderzoek naar de doorontwikkeling en impact van het VG op de toegankelijkheid van de ggz in meer regio’s is nodig.
De Nederlandse geestelijke gezondheidszorg (ggz) staat onder druk door groeiende zorgkosten, een toenemende hulpvraag groter dan het beschikbare aanbod en schaarste aan deskundig personeel.1,2 Hierdoor kampt de ggz met lange wachtlijsten. In 2023 hadden 3,5 miljoen Nederlanders een psychische aandoening, van wie er 84.000 wachtten op behandeling. Van deze groep wachtte 50% langer op behandeling dan de maximale Treeknorm van 14 weken.3 De visie dat het een optie is om zorgvragers met psychische klachten (ook) buiten de ggz te helpen, krijgt steeds meer gehoor.2
Om met schaarse capaciteit aan de toenemende zorgvraag te kunnen voldoen en de ggz beschikbaar te houden voor zorgvragers die specialistische behandeling nodig hebben, heeft GGz Breburg in samenwerking met CZ Zorgverzekeraar in de regio Midden- en West-Brabant in 2021 het initiatief genomen om mentale gezondheidscentra (MG’s) in te richten en hiermee vorm te geven aan kleinschalige transdiagnostische ggz-centra, dichterbij zorgvragers. Naast MG’s blijven expertisecentra (EC’s) van GGz Breburg, bedoeld voor de meer specialistische, complexe en/of langer durende behandelingen, bestaan.4,5 Kenmerkend voor deze transitie is het meer vraag- en krachtgericht werken, waarbij samenwerking met zorgvragers, naasten en netwerkpartners centraal staat, waardoor we sneller passende zorg kunnen bieden.
Het voeren van verkennende gesprekken (VG’s) is een belangrijke eerste stap in deze vernieuwende aanpak. Een VG gaat vooraf aan een intake en hierin staat het verhaal van de zorgvrager centraal. In dit artikel spreken we over een ‘zorgvrager’ aangezien de betreffende persoon (nog) niet als cliënt is geregistreerd in de ggz. Gezamenlijk worden hulpvraag en doelen van de zorgvrager onderzocht en wordt gezocht naar de beste hulp. Indien professionele hulp nodig is, kan dit zowel binnen als buiten de ggz zijn. Het VG wordt afgesloten met een samenvatting vormgegeven in een actieplan, dat met goedkeuring van de zorgvrager gedeeld wordt met de verwijzer.4,6 In 2022 wordt deze aanpak ook vermeld in het Integraal Zorgakkoord.7
GGz Breburg heeft in de periode 2022 tot en met het eerste kwartaal van 2024 bijna 5000 VG’s uitgevoerd. In de implementatiefase zijn fasegewijs per postcodegebied, parallel aan de opening van de MG’s, in de regio Breda en Tilburg VG’s opgestart. Zorgvragers woonachtig in die gebieden met een mentale hulpvraag en een verwijzing van de huisarts kregen een VG. Voor 2024 kreeg een selectieve groep, namelijk alleen zorgvragers bij wie de huisarts onzeker was over een verwijzing een VG. Vanaf 2024 krijgen alle zorgvragers die voor ggz worden aangemeld een VG, met uitzondering van: kinderen jonger dan 6 jaar, verwijzingen naar topklinische ggz of wanneer verwijzer en ggz-consultatiegever samen besluiten rechtstreeks bij een EC aan te melden. Voor meer achtergrondinformatie over de VG’s ingebed in de MG’s verwijzen we behalve naar de genoemde referenties4-7 naar de volgende websites: https://www.mentalegezondheidsnetwerken.nl/ en https://ggzbreburg.nl/over-ggz-breburg/voorloper-in-de-ggz/mentaal-gezondheidscentrum.6
Met actieonderzoek hebben we gemonitord wat deze aanpak in deze eerste implementatieperiode oplevert en hebben we leerpunten verzameld om de werkwijze door te ontwikkelen.8,9 Hierbij gingen we uit van vier domeinen van het quadruple-aimmodel, namelijk: gezondheid, ervaringen van zorgvragers, ervaringen van zorgprofessionals en kosten.10,11 Het hoofddoel van dit artikel is om inzicht te geven in de ervaringen van zorgvragers met het VG. Tevens leggen we uit hoe de doorstroom naar passende hulp na afronding van een VG plaatsvindt. Tot slot reflecteren we op de waarde van actieonderzoek voor het vormgeven aan deze eerste fase van een transitie in de ggz.
Methoden
Dit praktijkgerichte actieonderzoek bestond uit zowel kwantitatieve als kwalitatieve onderzoeksmethoden: een enquête na afloop van een VG met gesloten vragen en een open vraag, diepte-interviews en een analyse van registraties vanuit het elektronisch dossier.
Deelnemers en proces
Vragenlijstonderzoek
Deelnemers waren zorgvragers die in één van de MG’s een VG kregen. Na afloop van elk VG ontvingen alle zorgvragers (≥ 16 jaar) een uitnodigingsmail om het VG te evalueren via een onlinevragenlijst. Deelnemers gaven online toestemming voor deelname en gebruik van hun gegevens voor wetenschappelijk onderzoek.
Interviews
In twee ronden werden interviews gehouden met zorgvragers die een VG kregen. Doel was om verdieping te brengen in verzamelde ervaringen uit de enquêtes. Het ging om een gelegenheidssteekproef. Werving verliep via posters in de wachtkamer van de MG’s, via professionals en een aanmeldoptie in het vragenlijstonderzoek. Deelnemers werden zowel mondeling als per brief voorgelicht en gaven schriftelijk toestemming.
Inclusiecriteria
Inclusiecriteria voor de enquête en interviews waren: leeftijd van 16 jaar en ouder, niet in crisis en aanvankelijk ook het beheersen van de Nederlandse taal. Voor de enquête werden alle zorgvragers na een VG benaderd. Bij de werving voor de interviews werd gelet op een zo goed mogelijke spreiding van deelnemers over de MG-werkgebieden. Voor zowel de enquêtes als de interviews vonden werving en dataverzameling plaats binnen de vastgestelde doorlooptijd van het actieonderzoek dat eindigde eind maart 2024.
Actieonderzoek
In vier halfjaarlijkse rondes werd feedback van zorgvragers verzameld om de VG’s in de praktijk door te ontwikkelen. Daarnaast werd gaandeweg het actieonderzoek een open vraag aan de enquête toegevoegd en werden interviews uitgevoerd om te verdiepen in de enquête-uitkomsten. Het onderzoeksteam, bestaande uit onderzoekers en ervaringsdeskundigen, kwam iedere zes weken bijeen om de aanpak en resultaten te bespreken. Reflectie op aanpak en resultaten vond ook plaats tijdens focusgroepen met professionals, interviews met huisartsen en praktijkondersteuners, referaten en inspiratiesessies met cliëntvertegenwoordigers en zorgprofessionals (op landelijk, provinciaal en lokaal niveau), en uitkomstbesprekingen met management, directie, raad van bestuur en zorgverzekeraar.
Dataverzameling
Enquête
De enquête bestond uit vier gesloten vragen en één open vraag. De gesloten vragen werden gescoord op een 10-puntsschaal en betroffen: ‘algemene ervaring met het VG’, ‘relatie’ (zich gehoord, begrepen en gerespecteerd voelen), ‘doelen en onderwerpen’ (er is besproken wat men wilde bespreken) en ‘aanpak en werkwijze’ (manier van problemen aanpakken sluit aan). Facultatief werden antwoorden op de gesloten vragen toegelicht met de open vraag ‘Wat maakt dat je het VG zo ervaren hebt?’
Interviews
Semigestructureerde interviews werden uitgevoerd door twee onderzoekers (interviewer en observator). Zowel verdieping van als bredere ervaringen met het VG en veranderingen in de ggz werden besproken. Met tussentijds samenvatten en verifiëren werd gecheckt of de interviewer de zorgvrager goed begreep.
Doorstroomdata
Voor alle zorgvragers die een VG hadden gehad, werden overeengekomen vervolgstappen na een VG geanonimiseerd bijgehouden in het elektronisch dossier met de volgende categorieën: niet-ggz (zoals huisarts of sociaal domein), andere ggz, basis-ggz (bggz) in MG, specialistische ggz (sggz) in MG en EC. Op deze manier kon deze gestandaardiseerde informatie over doorstroom na een VG op groepsniveau in het interne rapportageportaal op anonieme wijze getoond worden.
Analyses
Enquête
Voor het analyseren van de vier gesloten vragen gebruikten we SPSS-versie 29. Per vraag berekenden we gemiddelden, standaarddeviaties, mediaan, minimum- en maximumscores. Wegens scheve verdeling van de rapportcijfers kozen we voor non-parametrische toetsen.12 Met mann-whitney-U-toetsen werd gekeken naar verschillen tussen twee subgroepen (geslacht en jaartal van uitvoering VG). Met kruskal-wallis-toetsen vergeleken we het verschil tussen vijf leeftijdsgroepen. De open vraag werd in Word geanalyseerd volgens een inductieve thematische analyse.13 Wanneer een antwoord zowel een positief als kritisch punt betrof, werd dit bestempeld als ‘neutraal’ en werd het meegenomen in zowel positieve als kritische antwoorden.
Interviews
Diepte-interviews werden geanalyseerd op basis van gepseudonimiseerde transcripties van interviews, primair middels een inductieve thematische analyse.13 Alle transcripten werden dubbelblind gecodeerd door twee onderzoekers (AH en EB) en vervolgens door een derde onderzoeker (MM of EM). De coderingen werden besproken in het onderzoeksteam (AH, EB, MM en EM) en middels consensus ontstond één codeboom. Vervolgens hercodeerden twee onderzoekers hiermee alle interviews op deductieve wijze. Bij rapportage van de resultaten namen we beide periodes samen, tenzij een relevant verschil tussen periodes werd gevonden.
Doorstroomdata
Doorstroomdata na een VG in rapportages over 2022 en 2023 werden steekproefsgewijs gecontroleerd op juistheid van analyses en akkoord bevonden door één van de onderzoekers (AH) middels SPSS-versie29.
Resultaten
Deelnemers
In de periode januari 2022-maart 2024 kregen 4795 zorgvragers een VG, van wie 34% (n = 1618) de enquête invulde. Daarvan beantwoordde 58% (n = 939) ook de toelichtende open vraag. Met 19 zorgvragers werden diepte-interviews gehouden (tabel 1). Enkele Engelstalige zorgvragers vulden de Nederlandstalige enquête in. Eén Engelstalige zorgvrager nam deel aan een Engelstalig interview. Doorstroomdata betroffen informatie over alle VG’s.
Tabel 1. Overzicht geïncludeerde deelnemers per onderzoeksmethode
|
Gevoerde VG’s (jan 2022 t/m mrt 2024) |
Enquête (jan 2022 t/m mrt 2024) |
Interviews |
||
|
Gesloten vragen & Open vraag |
Periode 1 |
Periode 2 |
||
|
N (Totaal) |
4795 |
1618 (939 open vraag) |
9 |
10 |
|
N (Vrouw) |
onbekend |
951 (58,9%) |
6 |
7 |
|
N (Man) |
onbekend |
667 (41,1%) |
3 |
3 |
|
Leeftijd |
onbekend |
16-85 jaar, gemiddeld 40,0 |
25-57 jaar, gemiddeld 45,9 |
23-63 jaar, gemiddeld 41,7 |
Enquête
Gesloten vragen
Gemiddeld genomen werd het VG gewaardeerd met een 8,2. Zorgvragers voelden zich gehoord, begrepen en gerespecteerd; dit thema scoorde een 8,3. Besproken doelen en onderwerpen, sloten aan op wat men wilde bespreken en scoorde een 8,5. Tot slot scoorde de aansluiting van de wijze van aanpak van problemen op verwachtingen en voorkeuren een 7,3 (tabel 2).
Tabel 2. Enquête-uitkomsten per thema (n = 1618)
|
Thema |
Gem (sd) |
Mediaan |
Uitersten |
|
Over het geheel |
8,2 (2,4) |
9,0 |
0,0-10,0 |
|
Relatie |
8,3 (2,2) |
9,0 |
0,0-10,0 |
|
Doelen en onderwerpen |
8,5 (2,0) |
9,1 |
0,0-10,0 |
|
Aanpak en werkwijze |
7,3 (2,4) |
7,6 |
0,0-10,0 |
Thema’s ‘over het geheel’ en ‘relatie’ werden significant lager gescoord door vrouwen dan mannen. Thema’s ‘over het geheel’, ‘doelen en onderwerpen’ en ‘aanpak en werkwijze’ werden in 2022 significant hoger gescoord dan in 2023 (tabel 3a). Ook werden significante verschillen gevonden tussen leeftijdsgroepen op de thema’s ‘over het geheel’ en ‘aanpak en werkwijze’(tabel 3b). Post-hocvergelijkingen lieten zien dat op beide thema’s mensen onder de 30 jaar significant lager scoorden dan mensen tussen 51 en 60 jaar (p = 0,035; p = 0,031); en lager dan mensen boven de 60 jaar op het thema ‘aanpak en werkwijze’ (p = 0,007).
Tabel 3a. Primaire vergelijkingen geslacht (vrouw: n = 951; man: n = 667) en jaartal (2022: n = 339; 2023: n = 860)
|
Thema |
Vergelijking |
Gem. (sd) |
Mediaan |
U |
p |
|
Over het geheel |
Vrouw Man |
8,1 (2,4) 8,3 (2,3) |
8,9 9,1 |
295288 |
0,017* |
|
2022 2023 |
8,4 (2,1) 8,0 (2,4) |
9,3 8,8 |
132802 |
0,015* |
|
|
Relatie |
Vrouw Man |
8,2 (2,3) 8,4 (2,1) |
8,9 9,2 |
296867 |
0,025* |
|
2022 2023 |
8,4 (2,0) 8,2 (2,2) |
9,1 9,0 |
137531 |
0,120 |
|
|
Doelen en onderwerpen |
Vrouw Man |
8,4 (1,9) 8,5 (2,0) |
9,1 9,1 |
308010 |
0,315 |
|
2022 2023 |
8,6 (1,9) 8,4 (2,0) |
9,3 8,9 |
133936 |
0,026* |
|
|
Aanpak en werkwijze |
Vrouw Man |
7,2 (2,4) 7,4 (2,3) |
7,5 7,8 |
308670 |
0,357 |
|
2022 2023 |
7,5 (2,4) 7,2 (2,4) |
7,9 7,5 |
134992 |
0,045* |
Tabel 3b. Primaire vergelijking leeftijdsgroepen
|
<30 |
31-40 |
41-50 |
51-60 |
>60 |
||||||||
|
Thema |
Gem. (sd) |
Mediaan |
Gem. (sd) |
Mediaan |
Gem. (sd) |
Mediaan |
Gem. (sd) |
Mediaan |
Gem. (sd) |
Mediaan |
X2 (df) |
p |
|
Over het geheel |
8,0(2,3) |
8,6 |
8,3 (2,3) |
9,2 |
8,1 (2,4) |
9,0 |
8,4 (2,2) |
9,2 |
8,2 (2,6) |
9,2 |
11,747 (4) |
0,019* |
|
Relatie |
8,2 (2,1) |
8,8 |
8,2 (2,4) |
9,2 |
8,6 (2,0) |
9,3 |
8,3 (2,3) |
9,1 |
8,3 (2,3) |
9,1 |
5,138 (4) |
0,273 |
|
Doelen en onderwerpen |
8,4 (1,8) |
9,0 |
8,5 (2,0) |
9,3 |
8,7 (1,8) |
9,5 |
8,3 (2,3) |
9,0 |
8,4 (2,1) |
9,0 |
6,540 (4) |
0,162 |
|
Aanpak en werkwijze |
7,1 (2,1) |
7,2 |
7,4 (2,4) |
7,9 |
7,4 (2,4) |
7,9 |
7,4 (2,6) |
8,1 |
7,5 (2,8) |
8,3 |
17,585 (4) |
< 0,001* |
Open vraag
De meerderheid van de respondenten had de open vraag ‘Wat maakt dat je het VG zo ervaren hebt?’ positief beantwoord (n = 697; 74,2%). Ook werden kritische ervaringen gedeeld (n = 138; 14,7%) en overige antwoorden bestempeld als ‘neutraal’ (n = 104; 11,1%).
Positieve reacties. Positieve ervaringen die meerdere malen genoemd werden, waren: ik voelde me gehoord/begrepen, ik voelde me op m’n gemak, er werd de tijd genomen voor mijn verhaal, de juiste vragen werden gesteld en ik had een veilig en vertrouwd gevoel. Tevens benoemden meerdere respondenten dat vervolgbehandeling passend was, het gesprek goed werd samengevat en het fijn was dat naaste(n) erbij kon(den) zijn.
Kritische reacties. Negatieve ervaringen die vaker genoemd werden, waren: het gesprek was te kort om het hele probleem uit te leggen, er werd niet diep genoeg ingegaan op het probleem en de hulpvraag duidelijk krijgen was lastig. Ook gaven meerdere respondenten aan dat het vervelend was dat de vervolgbehandeling nog onduidelijk bleef en/of dat het lang duurde voordat deze begon.
Interviews
Ontvangst verkennend gesprek
Zorgvragers deelden doorgaans positieve ervaringen. Een belangrijk startpunt was de ontvangst, waarbij vriendelijk personeel en huiselijke aankleding van de locatie werden gewaardeerd.
‘Ik vind het een prettige locatie (…). Je hebt ook wel als je een gebouw binnenkomt (…) dat het heel erg saai of heel kaal en grauw uitziet en dat is op die locatie totaal niet. Het is wel gewoon redelijk huiselijk, een beetje. Het is wel heel erg gastvrij ingericht (…).’ (P2R7)
Parkeergelegenheid en duidelijke routing in gebouwen werden als aandachtspunten meegegeven.
Voorlichting
Zorgvragers ontvingen een brief of e-mail met informatie over het VG, de mogelijke wachttijd tot VG en de optie zelf de regie te nemen indien binnen een bepaalde tijd een uitnodigingsbericht uitbleef. Dit werd als nuttig ervaren. Ook werd benoemd dat informatie over het VG en de vervolgstappen vindbaar was op de website van GGz Breburg.
‘En ik had ook een klein beetje uitleg gehad, ook van de site, dat het geen intakegesprek is maar een verkennend gesprek…’ (P2R4)
Zorgvragers benoemden tijdens de eerste ronde interviews dat het belangrijk is dat de huisarts voldoende voorlichting geeft over het doel van het VG, de te verwachten vervolgstappen en de wachttijd tot het VG.
‘De boodschap van de huisarts was: ik stuur jou door naar de ggz. En toen ik me ging verdiepen in dat verkennend gesprek, toen kwam ik er pas achter van: ja, het kan alle kanten op. En dat vond ik zelf (…) niet zo fijn zeg maar. Want ik had echt het idee: O, dan word ik geholpen door de ggz. En dat (….) vond ik prettig. En toen dacht ik: O, er is nog eigenlijk best wat twijfel.’ (P1R1)
Verkennend gesprek en vervolg
Tijdens het VG voelden zorgvragers zich gehoord en serieus genomen. Het verhaal van de zorgvrager stond centraal en er werd meegedacht over de vervolgstappen.
‘Ik voelde me gezien, gehoord, begrepen en geholpen. (…) Heel persoonlijk en vertrouwd (…)’
‘Zo kan het dus ook… wonderbaarlijk. De wonderen zijn de wereld nog niet uit.’ (P2R8)
Tijdens de eerste ronde interviews ervoeren zorgvragers een gesprek met één hulpverlener als prettig. In de tweede ronde werd juist benoemd dat de aanwezigheid van een tweede hulpverlener fijn was, omdat twee personen een ander beeld kunnen vormen dan één. Afhankelijk van de achtergrond van een ervaringsdeskundige werd ook de aanwezigheid van diegene als positief ervaren. Daarnaast waardeerden zorgvragers de mogelijkheid tot het meenemen van een naaste en dat zij hierover waren geïnformeerd. Voor enkele zorgvragers voelde het VG enerzijds dubbelop met een intake, anderzijds was dit een kans om de intake verdiepend in te zetten.
Na het VG ontvingen zorgvragers een samenvatting (actieplan) die werd beoordeeld als duidelijk. Doorgaans werden tijdens het VG verschillende vervolgopties besproken zowel binnen als buiten de ggz. In de tweede ronde spraken deelnemers meer over beschikbare opties ter overbrugging van wachttijd na een VG, zoals e-health.
‘…Ik denk dat het wel handig is die tips [voor overbruggen wachttijd] te geven aan mensen die daar wel interesse in hebben… dat daar dan in ieder geval een optie voor is.’ (P1R6)
Heldere communicatie over de wachttijd bleek belangrijk. Voor één geïnterviewde had een kortere wachttijd mogelijk voor baanbehoud kunnen zorgen. Bij overbrugging van wachttijd was aansluiting op de persoon van belang. Voor de één was het prettig telefonisch te ventileren in de overbruggingstijd en voor de ander was eventuele bereikbaarheid van een hulpverlener voldoende. Ook werd een e-healthdagboek aangeboden, dat niet altijd als nuttig werd ervaren.
‘Ja voor mij was het niet per se noodzakelijk om in die tussentijd ook andere hulpverlening te krijgen. Ik denk dat het tuurlijk anders is als je bijvoorbeeld aan het einde van het jaar dat VG en die intake hebt en dat je dan helemaal moet wachten op het nieuwe jaar.’ (P2R7)
‘Elke keer dat ik iemand sprak, lieten ze mij weten welke hulpverlener ik kon bellen. Ook in geval van nood.’ (P2R9)
Veranderende ggz
Naast de ervaringen met het VG werden aanverwante veranderingen in de ggz besproken zoals: de vergelijking met vroeger, e-health, rol ervaringsdeskundige, imago ggz en bezuinigingen. Ook werd de bredere kijk, los van de diagnose, benoemd. Dit vormde een belangrijke basis voor het VG.
‘Ik heb nou het idee dat er echt samengewerkt wordt. Je bent samen bezig om een beeld te krijgen van wat scheelt er en hoe voel je je en waar wil je naartoe? (…). Dit is gewoon veel meer gelijkwaardig, zo’n weegschaal die in evenwicht is. Vroeger was het: Wij hebben het voor het zeggen en jij hebt niks in te brengen en dat is een groot verschil.’ (P2R8)
Aandachtspunten die genoemd werden, waren: kortere lijnen met netwerkpartners, vaste plek voor de ervaringsdeskundige, te lange wachtlijsten als gevolg van personeelskrapte en bezuinigingen.
Doorstroom
Figuur 1 toont de doorstroom na een VG zowel in totaal als per jaar. Van alle mensen met een VG (n = 4795) werd een kwart (25%) buiten de ggz geholpen. In 2022 en 2023 was dit percentage respectievelijk 29% en 28%. In het eerste kwartaal van 2024 daalde dit naar 18%. Naast deze afname was er een daling van doorstroom naar de bggz te zien. Verder nam in het eerste kwartaal van 2024 het aandeel doorstroom naar andere ggz-instellingen en EC’s toe.
Figuur 1. Doorstroomcijfers periode januari 2022 t/m maart 2024
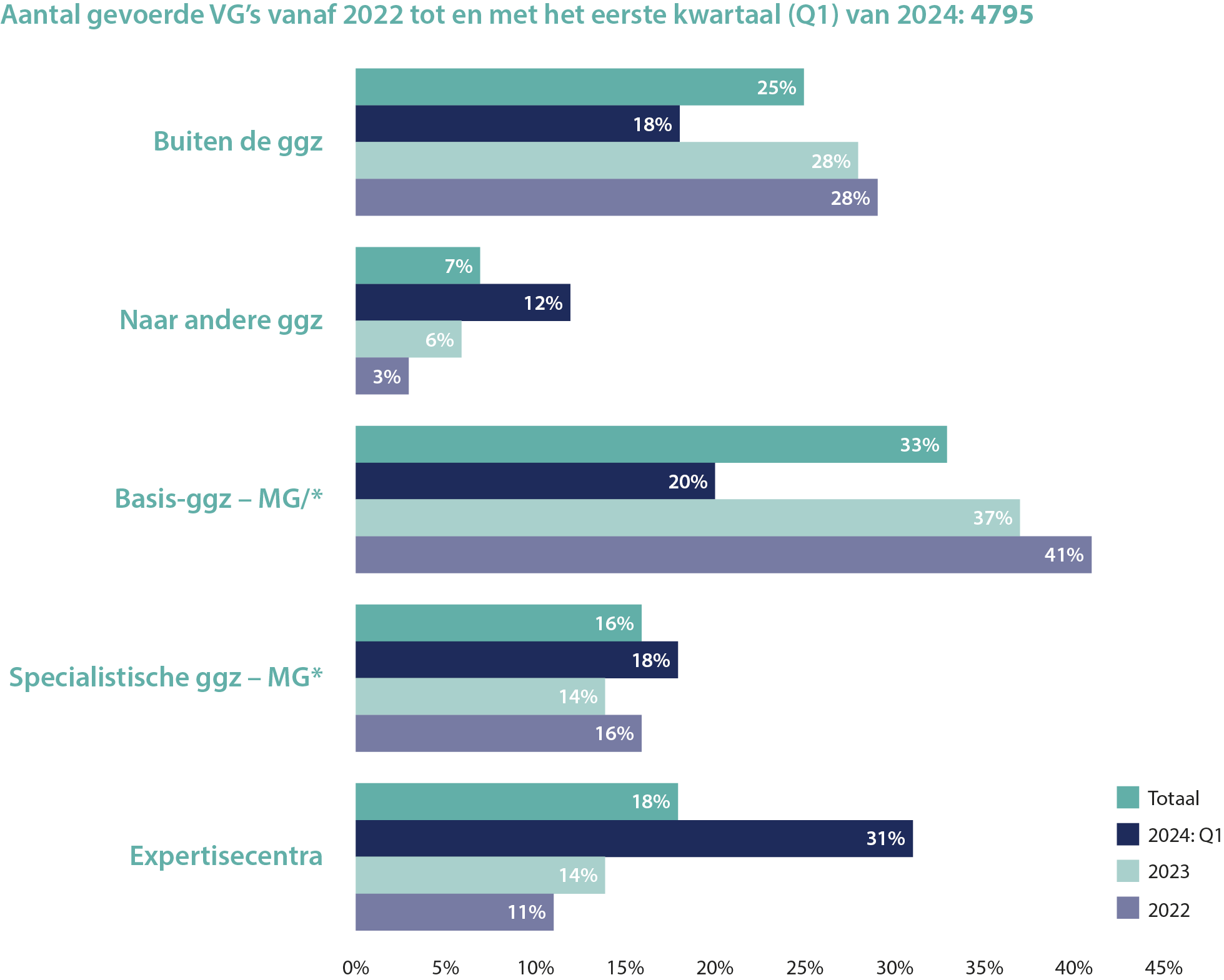
*Mentaal gezondheidscentrum
Discussie
Uit dit onderzoek blijkt dat op algehele waardering het VG gemiddeld een 8,2 scoort. De thema’s ‘relatie’ (gehoord, begrepen, gerespecteerd voelen) en ‘doelen en onderwerpen’ (inhoud VG) zijn positief beoordeeld met een 8,3 en 8,5. De manier van problemen aanpakken scoorde een 7,3. Benoemde kritische punten waren te weinig diepgang en moeite met het formuleren van de hulpvraag. Zorgvragers ouder dan 50 jaar en mannen beoordelen het VG positiever dan zorgvragers jonger dan 30 jaar en vrouwen. De scores in 2022 zijn hoger dan in 2023.
Vanuit interviews bleek waardering voor de huiselijke locaties, het vriendelijke personeel, de gespreksvaardigheden, het meedenken in vervolgstappen en het verkrijgen van een duidelijke samenvatting. Aandachtspunten zijn: parkeergelegenheid, routing in het gebouw, voorlichting over het VG inclusief vervolgstappen, communicatie over wachttijden en opties ter overbrugging. Gevarieerde feedback betrof onder andere wachttijd tot behandeling, telefonisch contact en onlinemodules. Geïnterviewden reflecteerden daarnaast op veranderingen in de ggz waarbij hun opviel dat tegenwoordig beter geluisterd wordt naar zorgvragers, er meer gelijkwaardigheid is in de relatie tussen hulpverlener en zorgvrager en dat personeelskrapte en bezuinigingen een negatieve invloed hebben op wachtlijsten. Verder gaven zij aan dat ervaringsdeskundigen een vaste plek in een MG zouden moeten krijgen.
Tot slot laten doorstroomcijfers na een VG een verschuiving zien in het eerste kwartaal van 2024. Enerzijds neemt het aantal verwijzingen naar andere ggz-instellingen (van 3% naar 12%) en EC’s (van 11% naar 31%) toe en anderzijds neemt doorstroom naar hulp buiten de ggz af (van 29% naar 18%).
Sterke kanten en beperkingen
De onderzoeksopzet met mixed methods heeft de betrouwbaarheid vergroot. Door ervaringen van zorgvragers zowel via enquêtes als interviews te verzamelen bereikten we datasaturatie voor de werkwijze met VG’s in de implementatieperiode. De bevindingen zijn ook leerzaam en bruikbaar voor andere regio’s waar VG’s worden ingevoerd (externe validiteit).14 Gedurende dit actieonderzoek hebben we continu bijgestuurd en waren belanghebbenden vanaf het begin betrokken.8 Daarbij ging het om de zorgverzekeraar als partner in de duurzame coalitie, ervaringsdeskundigen, cliëntvertegenwoordigers, management, directie en huisartsenpraktijken. Het delen van resultaten en de reflectie hierop hebben bijgedragen aan inzicht en verbeteringen in de VG’s; deze verbeteringen zijn relevant voor de doorontwikkeling van de werkwijze en positionering van de VG’s zowel landelijk als binnen regionale mentale gezondheidsnetwerken (https://www.mentalegezondheidsnetwerken.nl).
Een beperking is dat door de benodigde inspanningen deze transitie doorlooptijd nodig heeft. Effecten zijn daarom pas na verloop van tijd, buiten dit tweejarig actieonderzoek, te verwachten. Longitudinaal onderzoek is nodig voor het volgen van langetermijneffecten van een VG op wachtlijsten en de gezondheid van zorgvragers en voor onderzoek naar verschillen tussen regio’s. Deze vervolgmonitoring wordt in diverse regio’s vanuit regionale mentale gezondheidsnetwerken opgepakt (https://www.mentalegezondheidsnetwerken.nl). Ook selectiebias speelde een rol. Mogelijk hebben vooral zorgvragers die gemotiveerd waren om feedback te geven, deelgenomen aan enquêtes en interviews. Ten slotte namen grotendeels Nederlandstalige participanten deel. Feedback vanuit anderstalige, minder mondige of minder uitgesproken groepen is in dit onderzoek onderbelicht gebleven.15,16
Klinische implicaties
De resultaten zijn veelbelovend: zorgvragers zijn positief over de aanpak en worden doorgaans passend geholpen na een VG. Meer tijd is nodig om de doorontwikkeling van de aanpak en de langetermijneffecten voor zorgvragers, wachtlijsten en andere domeinen vanuit het quadruple-aimmodel te volgen.10,11
Mogelijke verklaringen voor de wat lagere score op de enquêtevraag over de aanpak zijn dat een deel van de zorgvragers aanvankelijk andere verwachtingen over het VG had en graag direct ggz-hulp had willen krijgen en dat na een VG een deel van de zorgvragers moest wachten totdat passende hulp beschikbaar kwam. De hogere scores in 2022 kunnen we tot nu toe alleen verklaren doordat gaandeweg de implementatie VG’s niet meer bij een selectieve groep (waarbij de huisarts twijfelde over benodigde ggz-hulp) werden ingezet, maar bij een brede en ook complexere groep. Training en intervisie in de VG-aanpak werden gecontinueerd en gemiddeld genomen bleven de enquêtescores hoog.
In doorstroom na het VG vond verschuiving plaats, waarbij het aandeel sggz en andere ggz toenam, vergeleken met hulp buiten de ggz. De meest waarschijnlijke verklaring hiervoor is ook dat gaandeweg een bredere, complexere doelgroep en vanaf 2024 zelfs elke aanmelding een VG kreeg, waardoor vaker sggz-hulp nodig was.
Dit actieonderzoek heeft impact gehad op de doorontwikkeling van de VG’s op zowel micro- en meso- als macroniveau. Op microniveau zijn verbeterpunten opgepakt zoals het beter bespreken van opties tijdens de wachttijd en het zelf (kunnen) bellen voor een afspraak. Op mesoniveau heeft het bijgedragen aan het inzetten van VG’s voor de brede doelgroep en zijn alle zorgprofessionals getraind in de VG-werkwijze. Op macroniveau hebben de resultaten bijgedragen aan de landelijke discussie over structurele financiering van het VG.
Conclusie
Dit actieonderzoek heeft leerzame inzichten en verbeterpunten opgeleverd over de werkwijze rond het VG, dat over het algemeen positief werd ontvangen door zorgvragers. Longitudinaal vervolgonderzoek is nodig om de doorontwikkeling van de aanpak van het VG en de impact ervan te volgen op de totale ervaring van zorgvragers, wachtlijsten en de gezondheid van zorgvragers op de langere termijn in meer regio’s. Wij adviseren om dit samen met netwerkpartners op te pakken in regionale netwerken voor mentale gezondheid.
Literatuur
1 Boumans J, Kroon H, Van Hoek B. Ggz uit de knel. Verkenning van mogelijkheden en valkuilen van het actuele hervormingsnarratief. Utrecht: Trimbos-instituut, Netherlands Institute of Mental Health and Addiction; 2023. www.trimbos.nl/wp-content/uploads/2023/01/AF2059-Ggz-uit-de-knel.pdf
2 Mulder N, Van Weeghel J, Delespaul P, e.a. Netwerkzorg als praktijk in ontwikkeling. In: Mulder N, Bovenberg F, Delespaul P, r.a., red. Praktijkboek netwerkzorg: in ggz en sociaal domein. Amsterdam: Boom/de Tijdstroom; 2024; p. 15-27.
3 Zorginstituut Nederland. Signalement passende zorg; 2023. www.zorginstituutnederland.nl/werkagenda/publicaties/rapport/2023/11/22/signalement-passende-zorg-ggz
4 Steenbakkers F, Metz M, De Vroege L, e.a. Mentale gezondheidscentra GGz Breburg: werken aan betere toegankelijkheid van zorg. In: Mulder N, Bovenberg F, Delespaul P, e.a., red. Praktijkboek netwerkzorg: in ggz en sociaal domein. Amsterdam: Boom/de Tijdstroom; 2024; p. 73-82.
5 Van den Broek A, De Vroege L, Metz M, e.a. Aanpassing aan veranderende zorgbehoefte in de ggz: mentale gezondheidscentra. Tijdschr Psychiatr 2022; 64: 101-7.
6 GGz Breburg. Mentaal Gezondheidscentrum. https://ggzbreburg.nl/over-ggz-breburg/voorloper-in-de-ggz/mentaal-gezondheidscentrum
7 Rijksoverheid. Integraal Zorgakkoord, samenwerken aan gezonde zorg; 2022. www.rijksoverheid.nl/documenten/rapporten/2022/09/16/integraal-zorgakkoord-samen-werken-aan-gezonde-zorg
8 Dedding C, Goedhart NS, Broerse JEW, e.a. Exploring the boundaries of good Participatory Action Research in times of increasing popularity: dealing with constraints in local policy for digital inclusion. Educ Action Res 2021; 29: 20-36.
9 Van den Steene H, Van West D, Glazemakers I. Het potentieel van participatief actieonderzoek voor cliënt, praktijk en onderzoek in de ggz; onderbouwing en praktijkvoorbeeld. Tijdschr Psychiatr 2019; 61: 343-51.
10 Wallang P, Kamath S, Parshall A, e.a. Implementation of outcomes-driven and value-based mental health care in the UK. Br J Hosp Med 2018; 79: 322-7.
11 Zhang M, Bao Y, Lang Y, e.a. What is value in health and healthcare? A systematic literature review of value assessment frameworks. Value Health 2022; 25: 302-317.
12 Field A, red. Discovering statistics using IBM SPSS Statistics. 4de ed. Londen: Sage; 2013.
13 Braun V, Clarke V. Using thematic analysis in psychology. Qual Res Psychol 2006; 3: 77-101.
14 Creswell JW, Plano VL, red. Designing and Conducting Mixed Methods Research. Londen: Sage; 2017.
15 Hernán MA, Hernández-Díaz S, Robins JM. A structural approach to selection bias. Epidemiology 2004; 15: 615-25.
16 Tripepi G, Jager KJ, Dekker FW, e.a. Selection bias and information bias in clinical research. Nephron Clin Pract 2010; 115: 94-9.
Noot
De Ethical Review Board (ERB) van Tilburg University (referentienummer: TSB_RP302) en de Commissie Wetenschappelijk Onderzoek (CWO) van GGz Breburg (referentienummer: 2021-34) gaven goedkeuring voor uitvoering van deze studie.
Dit onderzoek was niet mogelijk geweest zonder de medewerking van de zorgvragers die hun ervaringen met VG’s hebben gedeeld en zonder de bijdrage aan deze ontwikkeling en het onderzoek van alle andere betrokkenen.
Auteurs
Annika Hoekstra*, ten tijde van het onderzoek: junior onderzoeker, GGz Breburg; science practitioner, Tranzo, TSB, Tilburg University; thans: junior onderzoeker, afd. Medische en Klinische Psychologie en junior docent, afd. Methoden en Technieken van Onderzoek, Tilburg University.
Evi Buurman*, junior onderzoeker, GGz Breburg, science practitioner, Tranzo, TSB, Tilburg University; verpleegkundige, Reinier van Arkel.
Evy Mahieu, (vrijwillig) assistent-onderzoeker, GGz Breburg; psychosomatisch fysiotherapeut, Fysio Attent Dongen.
Anneloes van den Broek, klinisch psycholoog, psychotherapeut, GGz Breburg, science practitioner bij Tranzo, TSB, Tilburg University.
Gloria Gribling, ten tijde van het onderzoek: psychotherapeut en directeur behandelzaken, GGz Breburg; thans: directeur-bestuurder, 1nP (onderdeel van de Parnassiagroep).
Inge Bongers, hoogleraar Duurzame innovatie voor mentale gezondheid, Tranzo, TSB, Tilburg University.
Lianne Heijne, manager bedrijfsvoering, GGz Breburg.
Marjon Verhaeren, psychotherapeut en manager behandeling, GGz Breburg.
Margot Metz, senior onderzoeker en verpleegkundige, GGz Breburg; science practitioner, Tranzo, TSB, Tilburg University, en projectleider Actieonderzoek.
* Gedeeld eerste auteur.
Correspondentie
Dr. Margot Metz (m.metz@ggzbreburg.nl).
Geen strijdige belangen meegedeeld.
Het artikel werd voor publicatie geaccepteerd op 19-9-2024.
Citeren
Tijdschr Psychiatr. 2024;66(9):508-515
